皮膚癌簡介與治療進展
台北榮總皮膚部主治醫師 皮膚科醫學會副秘書長 李政源醫師
- 引言
演活「金鋼狼」的好萊塢藝人休傑克曼,歷經多次皮膚癌復發,勇於跟粉絲們分享他的抗癌歷程。還希望粉絲們「不要像我一樣傻」,要多做皮膚檢查、擦防曬乳。
其罹患的皮膚癌為「基底細胞癌」,在台灣也是最常見的皮膚癌之一。皮膚癌,是台灣的第九大癌症,根據台灣衛生福利部發布的癌症登記年報,2019年全台灣總共增加4,442位皮膚癌新個案,有逐年上升的趨勢。
- 皮膚癌種類
在台灣,常見的皮膚癌主要有三種。
- 基底細胞癌
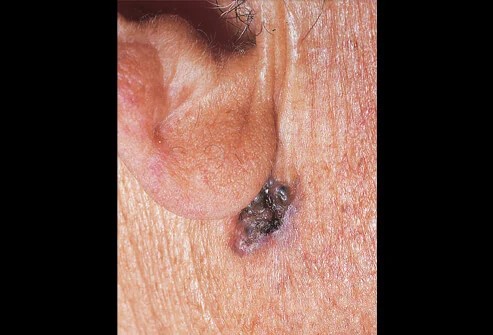
基底細胞癌(Basal cell carcinoma)好發於經常受陽光照射的皮膚區域,例如脖子或臉部,主要患病族群以老年人為主,也是最常見的皮膚癌類型。雖然盛行率高,但其惡性度較低,幾乎不會轉移,大多以手術切除即可根治。但由於生長緩慢,往往不痛不癢且沒有症狀,因此常常被人忽視。前面提到皮膚癌罹患人數的上升,可能跟台灣的人口結構老化亦有相關聯。基底細胞癌可能的症狀包括:
病灶看起來光亮,好像打上蠟一般。病灶邊緣會有珍珠樣光澤。大多沒有明確症狀,顏色偏黑色,但也可能偏膚色、咖啡色或藍黑色,或呈現紅斑狀,嚴重時可能會慢性不易癒合的潰瘍。
- 鱗狀細胞癌(扁皮細胞癌)
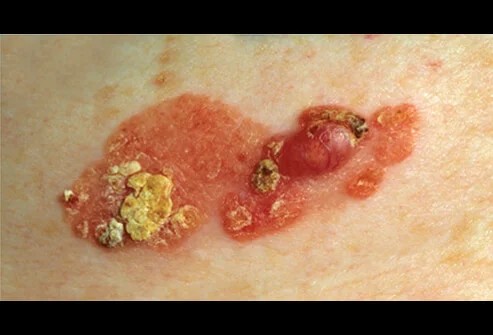
鱗狀細胞癌(Squamous cell carcinoma)是從皮膚鱗狀細胞長出來的皮膚癌,好發在陽光長期照射之處,如耳朵、臉部、唇和嘴部。鱗狀細胞癌較易有搔癢、疼痛等症狀,是第二常見的皮膚癌類型。如果沒有處理,少數可能會經由淋巴散播出去,轉移到其他部位。可能出現的症狀有:
病灶可能有角化、堅硬的結節、紅斑,表面粗糙、結痂、呈脫屑狀。
顏色通常偏紅,容易因潰瘍而流血。病灶可能發展成蕈狀的大腫塊。
- 黑色素癌
?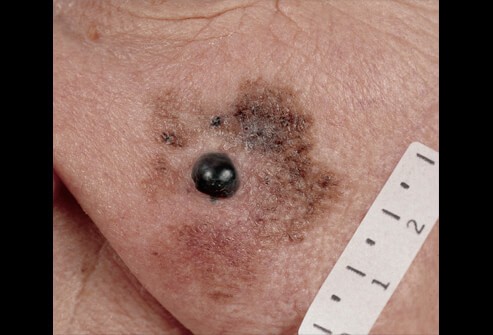
黑色素癌,是源自皮膚或身體其他部位黑色素細胞的惡性腫瘤。由於高度的惡性形態,雖然盛行率低,但一直是皮膚癌當中,較為致命的惡性腫瘤。黑色素癌絕大多數起源於皮膚,也有少數的病人來源是黏膜、眼睛的葡萄膜、或來源不明等等。可能侵犯任何人,發生的原因不明,但好發侵犯於淺色人種,與陽光紫外線曝曬有高度的相關。近年來盛行率約十萬分之一,台灣每年約有兩百多個新診斷個案。雖然比起歐美( 十萬分之十左右)、紐西蘭 ( 十萬分之四十左右),亞洲國家黑色素癌的盛行率偏低,但往往發現時往往期別更為嚴重。
依照臨床的表現,可以分為許多形態,例如表淺擴散型(superficial spreading)、結節型(nodular)、惡性痣型(Lentigo maligna)、肢端痣型(Acro-lentiginous)等等。其中表淺擴散型是最為西方國家中最為常見的分型,主要分布在陽光曝曬嚴重的區域,約佔西方國家中黑色素癌患者的65%。然而,針對亞洲國家來說,根據台灣一篇2010年的研究,約有58%的黑色素癌患者是肢端痣型黑色素癌。也就是說,東方人的黑色素癌,約有六成出現在肢體末端、手腳,包括指甲下方、指頭及掌面。因此,針對台灣的病患來說,在肢體末端部分的黑色素腫瘤,更需要提高警覺。在台灣,黑色素癌患者,男女比約為1.2 比1,平均年齡約為70歲上下。值得注意的是黑色素癌之全球盛行率有上升之趨勢,且根據癌症登記報告來看,台灣的黑色素癌的盛行率也逐年上升。
黑色素癌可以長在皮膚的任何一個部位,外觀可以是扁平表淺的黑棕色色素不均斑塊,也可以是突起的結節腫瘤。而用來判斷病灶為黑色素瘤與否的方法,則包含ABCDE法則與「醜小鴨法則」(Ugly duckling sign)。ABCDE法則代表:
- A (asymmetry):不對稱性。黑色素癌大多看起來不對稱。
- B (border):邊緣。黑色素癌大多邊界不平滑、不規則。
- C (color):顏色。黑色素癌大多顏色不均勻。
- D (diameter):大小。直徑超過0.6公分的黑色素腫瘤要特別注意。
- E (Evolving):變化性。黑色素癌變化快速,可能在數週至數個月內造成顏色改變、大小增加、凸起、甚至潰瘍、流血、疼痛等
所謂「醜小鴨法則」,指的是在身上很多痣的人,如果出現某一顆外觀、顏色、質地特別不同的痣,也值得特別注意。符合以上任一法則的的痣,就需要當心有黑色素癌的可能。
- 皮膚癌的風險因子
哪些因素容易導致皮膚癌?
皮膚白皙者:皮膚白代表黑色素較少,而黑色素可以幫助抵禦紫外線,這也是為何白種人罹患皮膚癌風險較高。
過度曝曬於陽光下:喜歡戶外運動、或工作必須長時間處於太陽下(如務農、工地)的人,紫外線對皮膚的威脅就會比其他人高,尤其若沒有做好防曬,不僅容易曬傷,罹患皮膚癌的風險也會提高。值得注意的是,日曬同時是上述三種的皮膚癌的共同風險因子,也是患者較能改善的風險因子。此外,過去曾曬傷到起水泡之病史、有室內日曬機器的使用者,也都是黑色素癌的風險因子之一。
非典型或多量(大於100顆)的黑色素痣:身上痣很多的人,出現異常痣的機率也比一般人高。這些異常的痣形狀不規則,而且比正常的痣大,容易有癌變的可能。
日光性角化症(Actinic keratosis):又稱光化性角化症,患者因長期接受陽光照射,而出現的皮膚病灶,患者會有棕色或紅色的結痂斑塊,有演變成鱗狀細胞癌的可能。
有皮膚癌家族病史。
長時輻射線暴露。
長期無法癒合的潰瘍傷口。
愛滋病患等免疫系統低下患者。
病毒感染:當高致癌型的人類乳突病毒(HPV)長時間潛伏在皮膚裡,會提高宿主出現鱗狀細胞癌的機會
慢性砷中毒。曾經喝含砷地下水的居民,如烏腳病流行地區,在慢性砷中毒後,約10~20年後皮膚會慢慢出現多發性皮膚癌
遺傳疾病,如表皮溶解水皰症(泡泡龍)、白化症(白子)、著色性乾皮症等等先天遺傳疾病,因先天基因缺陷,導致人體皮膚較為脆弱容易反覆受傷、對紫外線的傷害更敏感、或修補突變功能下降等等,導致個體罹患皮膚癌的風險增高。
高齡患者。由於陽光的傷害都是日積月累,因此大多數的皮膚癌好發在中老年人身上。
- 皮膚癌的治療方法
治療皮膚癌的手術方式繁多,許多皮膚癌在侵犯面積不大時,第一線治療往往是外科手術切除,可以達到根除的效果。若較早期發現的原位鱗狀細胞癌,可透過冷凍、局部化療藥物或雷射治療即可。大致上來說,基底細胞癌的治療,以手術治療為主,治癒率高且復發機率較低。而鱗狀細胞癌也是手術切除為主,若晚期發現,需要加上局部放射線治療或化學治療。若是黑色素瘤,早期以手術切除為主,視期別決定是否合併前哨淋巴結切片術或是淋巴結廓清手術。中晚期需考慮有轉移的風險,可能就需搭配使用多種治療方式(如標靶治療、免疫療法等等),以徹底清除癌細胞。
- 冷凍治療:透過液態氮進行冷凍治療,對於早期原位鱗狀細胞癌治療比較有效果,不適用基底細胞癌與黑色素癌。
- 雷射:使用高頻電燒刀或二氧化碳雷射切除病灶,與冷凍治療相似,大多用於早期、小型、表淺的原位鱗狀細胞癌。
- 廣泛性切除手術:最廣泛運用的皮膚癌治療方式,以手術將癌組織與周遭的皮膚切除,為了避免復發,依照不同癌症、期別等,有額外增加切除的範圍與深度,降低復發機率。
- 莫氏顯微手術:這種手術是藉由一層一層手術切除病灶的皮膚組織。在切除腫瘤的同時,就透過顯微鏡檢查確認,若仍有區域沒有切除乾淨,則持續切除。直到確認沒有癌細胞殘留的狀況為止。莫氏顯微手術與傳統廣泛切除手術比較起來,有兩個主要的優點:一是可以達到較高的治癒率並減少癌症復發的機率,二是可以切除較少的組織,降低對外觀或功能上的影響。因此,莫氏手術特別適合用在高風險容易復發的皮膚癌(如黑色素癌),以及眼周、鼻子、唇、耳朵、手指、外生殖器等美容上或功能上較重要,不適合切除太多皮膚的地方。
- 放射治療:透過高能量放射線,例如X光,照射病灶以殺死癌細胞。依據情況可作為輔助性或主要性治療使用。
- 化學治療:透過特定化療藥物殺死癌細胞。如表淺型的鱗狀細胞皮膚癌,可使用局部塗抹5-FU藥膏。針對晚期的黑色素癌患者,則會使用Dacarbazine(DTIC)等藥物,但治療效果不佳,且副作用多。因此針對黑色素癌患者,美國癌症治療準則已調降化學治療的地位
- 光動力治療:利用感光性的藥物進行治療。治療方式包括塗抹藥膏、乳液或是注射於病灶,之後再使用特殊光線照射、活化藥物,以去除癌細胞,一般適用於日光性角化症或其他表淺的皮膚癌治療。
- 免疫療法
「黑色素癌,是免疫檢查點抑制劑第一個被核准治療的癌症。」
免疫療法是利用調節身體免疫系統的藥物(免疫檢查點抑制劑),來刺激自己的免疫系統去攻擊腫瘤細胞,達到腫瘤細胞清除、甚至是臨床療效的一種治療。自2011年起,美國FDA通過Ipilimumab(CTLA-4抑制劑)用於治療轉移性黑色素瘤的適應症,也開啟了以免疫機轉治療皮膚腫瘤的契機。免疫療法中最被廣為研究的,便是針對CTLA-4與PD1/PDL1兩大免疫調節系統。研究指出,Ipilimumab(CTLA-4抑制劑)治療轉移性黑色素瘤比起傳統醣蛋白疫苗(gp100 vaccine)治療,能使病人具有更長的存活時間。後續研究指出,PD-1抑制劑 (包括Nivolumab和Pembrolizumab等),和傳統化療相比,有更好的療效與更低的副作用。
近期研究,更是探討了Nivolumab與Ipilimumab兩種免疫藥物合併治療轉移性黑色素瘤的療效。研究顯示合併使用兩種免疫藥物與使用任一藥物相比,能讓病人有較長的疾病無惡化存活期,和較高的反應率。然而,合併療法會帶來較高比例的藥物副作用,又稱作免疫相關不良事件(immune-related adverse events,IRAE)。因此,雙重免疫藥物仍未被當成轉移性黑色素瘤的第一線治療。
免疫療法(如PD-1抑制劑)除了在黑色素癌扮演重要的角色外,也在較為後期、無法切除的鱗狀細胞癌、轉移性基底細胞癌、甚至轉移性默克細胞癌扮演重要的角色。
- 標靶治療
標靶藥物乃是針對癌細胞的特定基因突變(標靶),進行專一性的抑制作用來達到療效。常見的黑色素癌細胞突變包含BRAF基因突變,而目前此基因也是標靶藥物(BRAF抑制劑)的一大目標。然而,儘管BRAF抑制劑在有BRAF基因突變的轉移性黑色素瘤中有很高的反應率和快速的療效,在單獨使用BRAF抑制劑後,臨床上常常發現在數個月後腫瘤會有復發的傾向。因此,後續研究支持同時合併使用BRAF抑制劑與MEK抑制劑的「雙標靶藥物治療」。有更高的反應率和長的疾病無惡化存活期。因此,美國聯邦藥物管理局與台灣的食品藥物管理署都已經核准雙標靶藥物(BRAF抑制劑合併MEK抑制劑)於轉移性黑色素瘤的治療,常見藥物組合包括vemurafenib/cobimetinib、dabrafenib/tramatenib、與encorafenib/binimetinib。此外,雙標靶藥物在第三期黑色素癌患者,手術後的輔助性治療也扮演重要的角色。儘管標靶治療療效佳,國內黑色素癌患者只有約不到百分之二十具有BRAF基因的突變,仍須和醫師配合使用。
除了BRAF與MEK抑制劑外。近年來,hedgehog抑制劑在基底細胞癌以及表皮生長因子受器(EGFR) 抑制劑在扁皮細胞癌的治療角色也有越來越多研究報導證實。
- 結語
皮膚是顯露出來的器官,因此皮膚癌也應是最容易早期觀察的癌症。雖然皮膚癌早期大多沒有症狀,我們也在此呼籲民眾,能夠多多自我檢查皮膚,是否有異常色素痣、腫塊、潰瘍等等病灶。當您發現問題,應儘早請皮膚科醫師為您診治。此外,我們已知紫外線是造成皮膚癌的罪魁禍首。因此預防方法也和防曬息息相關。如盡量避免過度紫外線暴露、做好防曬(如防曬乳、著長袖衣褲、戴帽子或太陽眼鏡)、避免使用日曬機等等。
雖然皮膚癌的盛行率逐年上升,然而,隨著醫療的進步。讓皮膚癌的診斷與治療都有許多新的進展,即使末期皮膚癌患者的存活率也大幅改善。美國著名皮膚病理學家Ackerman先生曾說:〔沒有人應該死於黑色素癌。〕也期待隨著醫療的進步與發展,有願來越多的黑色素癌與皮膚癌患者,能夠獲得良好的控制,免於死亡的恐懼。透過提升民眾對皮膚癌的警覺心,以及與醫師的共同努力配合,提早診斷,提早治療。
本文引用資料來源包括:
- 衛生福利部國民健康署,108年癌症登記報告
- Apalla Z, Nashan D, Weller RB, Castellsagué X. Skin Cancer: Epidemiology, Disease Burden, Pathophysiology, Diagnosis, and Therapeutic Approaches. Dermatol Ther (Heidelb). 2017;7(Suppl 1):5-19.
- Tanese K, Nakamura Y, Hirai I, Funakoshi T. Updates on the Systemic Treatment of Advanced Non-melanoma Skin Cancer. Front Med (Lausanne). 2019;6:160.
圖片來源:Fitzpatrick's Color Atlas & Synopsis of Clinical Dermatology Klaus Wolff, Richard Allen Johnson, Dick Suurmond Copyright 2005, 2001, 1997, 1993 by The McGraw-Hill Companies. All Rights reserved.
最後更新: