臺北榮總眼科部 衛教園地
衛教A: 青光眼是什麼 ?
衛教B: 白內障手術暨人工水晶體之選擇
衛教C: 飛蚊症
衛教D: 乾眼症
衛教E: 認識斜視
衛教F: 淺談老年型黃斑部病變
衛教G: 眼瞼下垂該怎麼辦?
|
題目:「青光眼」是什麼 作者:臺北榮總眼科部 張毓帆 醫師 |
|---|
|
在看門診時,許多病人會問:「我常常看到暈開的光線,代表我有青光眼嗎?」「有醫生說我有青光眼,可是我都沒有任何症狀啊!」有人說青光眼像個「電腦病毒」,或是「隱形殺手」,忙碌的現代社會裡,有許多大家所忽略的身體疾病,其實正在一點一滴的蠶食我們的健康。慢性疾病初期常常只有微弱的徵兆,當身體逐漸出現警訊時,我們才開始去重視它對身體所造成的傷害,卻往往為時已晚,而青光眼正是這一類的慢性疾病。 青光眼(Glaucoma)這個名詞源於古希臘文Glaukos一詞,意思是指”水樣的或淡藍色的”,但現在所知的青光眼與當時的定義完全不同。目前大家比較認可的定義是:具有特徵的視神經病變,伴隨著相對應的視野缺損或是視野喪失。目前為止,但並沒有報導確切的指出它的病理因素和機轉,但是青光眼的特徵可以大略歸為以下三點:(1)漸進性的視網膜神經節細胞喪失。(2)視神經盤凹陷,杯盤比例增加。(3)具有青光眼特徵的視野缺損以晚期視力喪失(圖一及圖二)。 青光眼的分類與症狀 青光眼並不是單一的一種疾病,它包含不同病因所引起的視神經病變,大致可以分為原發性(primary),續發性(secondary),以及先天性(congenital)。原發性可再細分為慢性隅角開放型(open angle)以及急性隅角閉鎖型(angle closure)。初期的隅角開放型青光眼沒有任何症狀,但在中後期會逐漸周邊視野喪失,隨著視神經破壞程度逐漸嚴重,視野缺損範圍逐漸擴大,最後會造成失明。急性隅角閉鎖型青光眼會出現噁心、嘔吐、視力模糊、眼球劇烈疼痛、看到彩虹般的光暈等症狀,此為眼科急症,若未即時就診可能快速進展至永久視力喪失。 青光眼的危險因子 (1)眼內壓偏高:一般認為眼壓平均值在十到二十一毫米汞柱(mmHg)之間,眼壓越高,視神經受到壓迫造成的損傷越大。但大家不要誤解為眼壓高是青光眼的必備因子,青光眼病患中也有部分是正常眼壓值。 (2)年紀增長:年紀漸大,防水排出的小樑網及管道阻力增加(Trabecular meshwork and Schlemm's canal ),增加眼壓上升的機率。 (3)家族病史:直系親屬中有青光眼病史者,得到青光眼機會較高。 (4)高度近視患者:目前有研究顯示高度近視比較容易引起青光眼,但是高度近視者眼球結構迥異於正常眼,以一般臨床方法不容易在疾病早期得到確定診斷。 (5)種族:隅角開放型青光眼最多為黑人人種,而隅角閉鎖型青光眼最多為愛斯基摩人即華裔人種。 (6)糖尿病患者。 (7)心血管疾病患者。 青光眼就是一種慢性疾病,要有「無法根治」的觀念,必須長期使用藥物治療,目的是希望病情「得到控制」不再惡化。青光眼藥物種類繁多,藥物的選擇、接受雷射或手術治療的時機必須由醫師的專業來判斷。若能早期診斷早期介入,則可延緩疾病進展速度,甚至防止青光眼疾病惡化。除了眼壓、視力檢測,以及視神經眼底檢查以外,目前有許多青光眼檢測相關的新型儀器,是輔助診斷青光眼的良好工具。期望讀者能對青光眼有更多的認識,小心看待這個無形的小偷!
參考文獻: 1. 青光眼100問。 -- 洪伯廷、劉瑞玲主任 共同編輯 2. Glaucoma. American Academy of Ophthalmology, BSBC, 2012-2013. |
|
題目:「白內障手術暨人工水晶體之選擇」 作者:臺北榮總眼科部 許志堅 醫師 |
||||||
|---|---|---|---|---|---|---|
|
前言 白內障(圖一)幾乎是所有老年人都得面對的問題。在五十幾歲的人罹患率約六成,在六十幾歲約八成,在七十歲約九成有白內障現象。白內障的成因是水晶體混濁,而水晶體在人體的功能為聚光與調視功能,一旦白內障過於嚴重,視力下降到一定的程度,就需要接受白內障手術來達到視力改善的目的。臺北榮總眼科部已於103年12月初正式啟用輔助白內障手術的飛秒雷射機器,將白內障手術提昇到更進階的紀元,為全國第一間醫學中心率先使用此技術者。目前執行情況良好,病友回饋滿意度高。為使更多民眾了解目前白內障手術的最新發展,在需要時可以為自己或所愛的親人做出最明智的選擇,將說明如下。
圖一.左圖為裂隙燈下鏡檢所看到白內障的情形,水晶體呈現混濁暗黃色調。右圖為一具白內障的眼睛,光線通過混濁水晶體時,因光線被部分阻隔而造成視力不良。
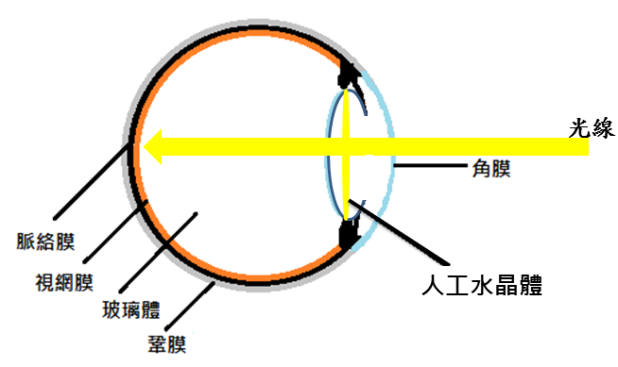
白內障手術 白內障手術,簡單的來說,就是利用手術的方法,將白內障去除,並置放入人工水晶體來取代原本水晶體的功能(圖二)。近年來,白內障手術的發展,已經從原本的單純讓視力進步,進展到屈光矯正手術。簡單的說,以前的白內障手術,要求的是讓看不見的眼睛變得看的見,而目前的手術,則是讓眼睛除了看的見以外,在搭配植入自費人工水晶體後,可以同時治療原有的近視、遠視、散光和老花眼的情況,增加術後日常生活看東西的便利性。這樣的進展,有很大一部分是因為白內障超音波乳化儀的長足進步,大幅縮小白內障手術的傷口(圖三),讓手術後結果的可預測性大為提升;另一部分則是各種功能性高階人工水晶體的研發成功。這一、兩年,白內障手術更進階到以往難以想像的新境界; 以飛秒雷射輔助進行的更精準、更安全且客製化的白內障手術。
圖二.左圖為一正常人的眼睛構造,水晶體負責將光聚集至視網膜上。當白內障病患因混濁水晶體導致進入眼內光線不足而使得視力不良,即應接受白內障手術。手術中所置放的人工水晶體可在術後幫忙將光聚集至視網膜上(如右圖)。
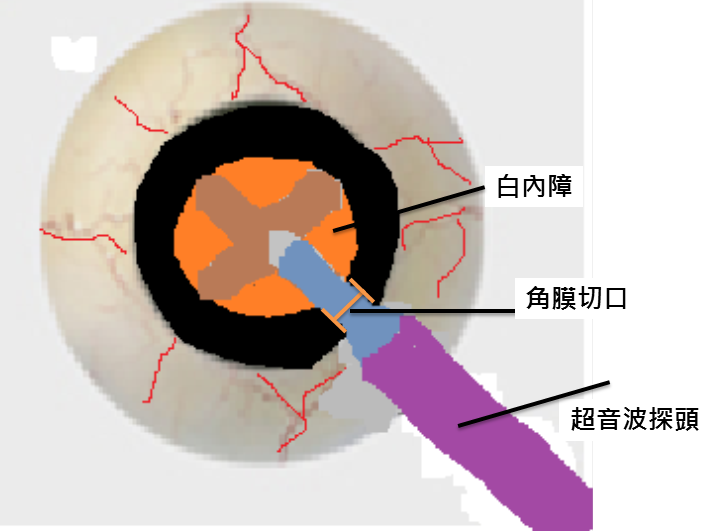
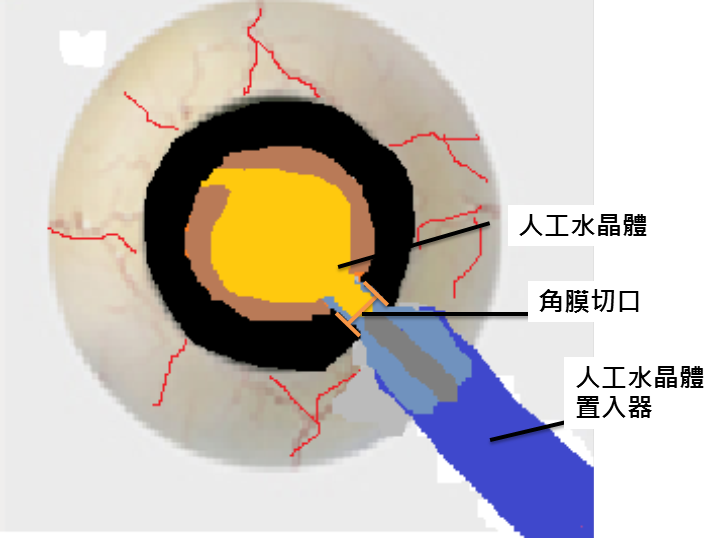
圖三.如左圖所示,超音波探頭可以透過小的角膜切口進入眼內將白內障震碎並吸取出眼外。如右圖所示,可折疊人工水晶體的發明,使得人工水晶體也可以利用此小切口放入眼內。此兩項進展大幅減少術後散光的產生,使得開刀後的可預期性增加。
人工水晶體 目前幾乎所有使用的水晶體都是可折疊的人工水晶體。可折疊的人工水晶體可以從小的鞏膜或角膜切口注射進入眼內(如圖三),隨即水晶體會在眼內適當位置展開。因為傷口小所以術後復原快,散光也較少。若再將折疊式人工水晶體細分,還有分黃色與透明色、球面與非球面、可矯正散光與無矯正散光、單焦與多焦點、可同時矯正散光的多焦點人工水晶體等。 1. 黃色與透明色人工水晶體: 目前一般人工水晶體都有過濾紫外線的功能,但是黃色人工水晶體會額外過濾部分藍色可見光。一般相信過濾藍光可以保護視網膜(1),所以較適合有視網膜病變患者。但也有人認為黃色水晶體可能減少夜視能力,同時在較老或原本有睡眠困擾的病患可能會進一步影響其生理時鐘,因而建議使用透明水晶體 (2)。目前對黃色或透明人工水晶體的好壞,尚無定論,病患可就個別狀況與自己的醫師討論。 2. 球面與非球面人工水晶體: 人的角膜具有正的球面像差,而年輕人的水晶體則有代償此球面像差功能。未被代償的球面像差可能會造成光暈,而此效應會在夜晚瞳孔大時更加明顯。當接受白內障手術後,角膜的正球面像差需要靠所置放入的人工水晶體來做代償,才能使球面像差減少。非球面人工水晶體其具有較佳的矯正球面像差功能,可讓病患得到較好的影像品質及較強的夜視能力(3)。 3. 矯正散光與無矯正散光人工水晶體: 並不是所有的病人都需要矯正散光的人工水晶體。其適用於具有一定程度規則性角膜散光的病人,可使得開刀後病患未矯正(不戴眼鏡)視力大幅增加。這種人工水晶體可能是讓這類病患最滿意的水晶體之一。 4. 單焦與多焦人工水晶體: 單焦人工水晶體取代了原本水晶體的聚光功能,卻無法取代其調視功能,所以手術後的病人,可能還是有老花的現象。多焦點人工水晶體為的就是彌補單焦人工水晶體的不足。其利用繞射原理將眼前的光束分為看遠及看近的兩部分,而讓遠近皆達到清楚視力(中間距離還是稍為模糊)。惟其影像因為光被分為兩部分,注視細微物體(如信用卡、保單、或化妝品說明單)的清晰度略差於單焦人工水晶體外加老花眼鏡,另少數(約5%)患者於夜間開車目視對面來車的頭燈可能會有眩光的現象發生。但對於不需要經常閱讀細小字體或微細物件(如鐘錶師傅)的人,晚上不一定要自行開車,個性不會專牛角尖、不會一味要求絕對完美,又不想戴眼鏡的人來說,此種人工水晶體是最適合的(4)。 5. 矯正散光的多焦人工水晶體: 在此水晶體問世前,具有高度角膜散光病患並不適合使用多焦人工水晶體。其問世後,讓具規則角膜散光的病人也可以享受到多焦人工水晶體的好處。 |
|
題目:「飛蚊症」 作者:臺北榮總眼科部 劉怜瑛 醫師 |
|---|
|
范小弟,十五歲,800度近視:“最近一星期眼前出現很多小黑點,飄來飄去,害我唸書沒辦法專心,有沒有辦法把它們去掉?” 林小姐,五十歲:“我的視力一直很好,也不用戴眼鏡。三天前開始在眼前出現一些黑影子飄來飄去,有沒有關係?” 鐘先生,二十五歲,250度近視:“昨天打壘球時戴著隱形眼鏡,不小心被球打到右眼,後來右眼就出現一些黑點,一直都不消失,怎麼辦?” 在眼科門診常常可以看到類似上述病例的病人,他們有一個共同的問題,就是"飛蚊症〞。
飛蚊症是什麼? 要了解飛蚊症,首先我們須對眼球結構有初步的認識。(圖一)如果把眼球看成一個乒乓球,球中間的部份是由一種半固體的黏稠液體所填充,稱作玻璃體。它含有大量的玻璃體纖維及水份,以及少量的細胞。玻璃體與眼球壁最內層之視網膜緊密結合在一起。四十歲以後的人或有近視的人,玻璃體容易發生液化現象。當玻璃體纖維及水份分離開來,凝聚後的纖維組織在眼球內飄動,像蚊子一般,故稱飛蚊症。它可以是各種各樣的形狀,包括圓形、橢圓形、點狀及線狀等。 在玻璃體發生液化的過程中,它會較容易和視網膜分開。由於玻璃體在某些位置與視網膜連結的特別緊密,那些位置便會發生視網膜被拉扯的現象。當視網膜被拉扯時,我們會感覺到眼前有光在閃動。玻璃體與視網膜之間的拉扯有時會拉破視網膜造成視網膜裂孔,甚至剝離。同時亦可能扯斷視網膜上的血管,造成出血。紅血球溢出到玻璃體中,我們就會看到點點黑斑或大片黑影。高度近視的人,由於眼球較大,視網膜較薄,加上玻璃體較容易水化,發生視網膜破洞及剝離的機會都較一般人高,須特別注意。 另外,在外力撞擊後,有時亦會出現飛蚊。外力撞擊眼球會使眼球變形及玻璃體震盪,造成視網膜拉扯,可能造成出血,視網膜裂孔,甚至剝離。故眼球有受到撞擊時,應找眼科醫師做詳細的檢查。 大部份的飛蚊症是〞良性〞的,也就是沒有伴隨視網膜裂孔或剝離的。然而我們要如何確定自己的飛蚊是〞良性〞的還是〞惡性〞的呢? 所有新發生的飛蚊症都應找眼科醫師做詳細的視網膜檢查,需散大瞳孔做全視網膜檢查。若出現以下三種情形更應儘快就診: (一) 飛蚊突然增加或變大。 (二) 出現閃光性幻視。常出現在週邊的位置,明明外界沒有閃光卻看到光在閃動。 (三) 出現一片黑影子,通常由週邊開始往中間擴大,或視力模糊。這時很有可能已發生視網膜剝離,須立刻找眼科醫師檢查。 全視網膜檢查若發現有視網膜破洞或變薄,可以用眼科雷射光把病灶封住,預防視網膜剝離。若視網膜僅局部剝離,亦可試著用雷射治療,防止病灶繼續擴大。對於較大範圍的視網膜剝離則須以視網膜手術治療。 一般而言,第一次發現飛蚊症的病人都應找眼科醫師做詳細的視網膜檢查。高度近視的人至少一年應做一次散瞳後全視網膜檢查。大部份的飛蚊症是無害的,我們只需習慣它,對它視而不見,和平共處即可。只要把握上述原則,出現上述三種症狀,立刻找眼科醫師檢查,即可避免延誤病情。 |
|
題目:「乾眼症」 作者 : 臺北榮民總醫院眼科部 一般眼科 陳克華 主治醫師 |
|---|
|
乾眼症顧名思義, 是指眼淚分泌不足或淚膜不穩定, 造成病人的種種症狀. 至今並無一定的診斷標準, 一般而言是指點過麻藥後眼淚於五分鐘所沾溼的試紙長度在5毫米之內稱之乾眼症. 乾眼症病患据估計大約佔眼科門診病患的百分之三十以上,可說是門診病患的大宗。其中又以中、老年人佔大多數,尤其是停經後的婦女,為數更多,而台北榮總眼科近年來對北投地區六十歲以上的老人所做的公衛調查,乾眼的比例更高達百分之六十以上。近年來乾眼病患又有年輕化的趨勢
乾眼可以造成許多眼部症狀. 包括紅, 腫, 灼熱感, 乾, 溢淚, 視力模糊等. 較重度的乾眼則會造成角膜上皮缺損,角膜炎、眼瞼結膜炎,甚至是角膜潰瘍和失明。
根據Lemp MA.等人的研究歸納乾眼症類型為三類:1.淚液缺乏型:主要是淚腺病變或是免疫系統疾病所造成。2. 蒸發過度型:主要是瞼板腺失能所造成或脂質層分泌不當。3. 兩者混合型。造成乾眼的原因很多,包括:過敏性結膜炎, 雷射近視手術術後, 老化, 眨眼次數過多或過少, 婦女停經後賀爾蒙分泌失調、各種眼部慢性發炎、眼瞼閉合不良、不當配戴隱形眼鏡、自體免疫疾病如風溼或乾燥症, 和服用藥物(尤其是精神藥物)等等。
至目前為止,一般輕中度乾眼症可以使用冷或熱敷, 各種人工眼淚藥水及藥膏,其效果多在潤滑及保濕,以緩解不適之症狀。中度以上則可以用自體血清人工淚水, 治療型隱形眼鏡等,或是以各種外科手術如淚管阻塞術, 眼瞼縫合術等, 有利於眼部保濕、角膜上皮健康及傷口癒合。 |
|
題目:「認識斜視」 作者 : 臺北榮民總醫院眼科部 眼神經科 王安國 主任 |
|---|
|
背景說明 眼睛為靈魂之窗, 俗語中的”脫窗”即意指眼位不正, 也就是斜視.早期的先天性斜視有可能造成弱視, 立體感發育不良。晚期的後天性斜視可能造成急性複視,影響病人生活。在外觀上,也可能造成病人自卑而影響社會功能。幾種常見的斜視種類包括:
小兒斜視 發生於甫出生至出生後數年間,肇因於不明原因、先天性腦神經異常或是相關症候群。通常須先矯治屈光不正及弱視,若發生於兩歲以前,可考慮早期手術以重建立體感。
甲狀腺眼疾 患有自體免疫性甲狀腺疾病的患者,可能造成眼外肌發炎及纖維化,限制眼球的運動,造成顯著的眼位不正及複視。
高度近視相關之斜視 在高度近視的病人,過長的眼軸可能導致眼外肌及其他結締組織位置滑脫,導致內斜視。
腦神經痲痹 由於腦中風(梗塞或出血),血管瘤壓迫,發炎或腫瘤造成的腦神經痲痹都可能造成斜視問題。 針對各種先天或後天原因造成之斜視, 建議掛號眼肌神經科。 本科在醫療專業上 包含斜視的診斷與評估,協助病人找出斜視病因,並引進國外最新的手術方法, 訂立治療計劃,幫助病人矯治眼位,幫助病人回復生活功能及自信。 |
|
題目:「淺談老年型黃斑部病變」 作者 : 臺北榮民總醫院眼科部 鍾雨潔 眼科臨床研究醫師 |
|---|
|
黃斑部是視網膜的一部分,位於視網膜的正中央,與我們的中心視力以及色覺息息相關。老年性黃斑部病變是造成50歲以上老年人中心視力嚴重減退的最重要原因,在台灣不同地區的研究(北投,馬祖,石牌),皆顯示視力減退的發生率隨年齡上升而逐漸增加,而其中一個重要原因就是老年性的黃斑部病變。本篇文章將會介紹老年性黃斑部病變的分類、症狀、危險因子、相關眼科檢查及治療等等。 老年性黃斑部病變可分為兩種,其一為佔85-90%的乾性老年性黃斑部病變,它是視網膜色素上皮層的萎縮退化,通常對視力影響較小;其二為佔10-15%的濕性老年性黃斑部病變,這是因為脈絡膜層長出新生血管,進一步導致視網膜各層的破壞,形成視網膜出血、黃斑部水腫、玻璃體出血、視網膜結疤拉扯等等,容易造成嚴重的視力下降。另有一變易型的多足性脈絡膜血管病變,在亞洲人最為常見,也是和濕性老年性黃斑部病變一樣,會造成視力嚴重的減退。 老年性黃斑部病變的症狀包含視力模糊、視覺影像扭曲、和視覺中心暗影等。自我檢查時可用阿姆斯勒方格表置於閱讀時常用的距離,並配戴閱讀用眼鏡,一次用一眼凝視方格紙中央黑點,並注意是否有扭曲、暗影等變化。 老年性黃斑部病變的危險因子包括年齡、吸煙、高血壓及其他心血管疾病、和家族史。因此要預防老年性黃斑部病變,我們首先應該要戒煙或避免二手煙,並保持健康的生活習慣及均衡的飲食。另外,若已是中晚期黃斑部病變的病人,攝取適量的抗氧化劑、維生素及葉黃素也可以減緩疾病的進展。 老年性黃斑部病變的基本檢查包括量測視力、眼底鏡檢查及眼底照相。進階檢查包含光學同調性眼底斷層掃描(OCT)及螢光眼底血管攝影(FAG)、循血綠眼底血管攝影(ICG)等等。光學同調性眼底斷層掃描(OCT)是非侵入式的檢查,可偵測眼底各層的新生血管、黃斑部積水、水腫、及其他結構上的變異情形。螢光眼底血管攝影(FAG)及循血綠眼底血管攝影(ICG)是侵入式的檢查,是由手臂注入螢光劑或循血綠顯影劑,再由眼底相機照出黃斑部及血管的變異情形,可作為醫師診斷及後續治療的參考輔助。兩種血管攝影的差別在於其顯影之血管層次有所不同。 老年性黃斑部病變的治療包含局部的視網膜雷射光凝固治療、光動力治療以及眼內注射新生血管抑制藥物(anti-VEGF)等。眼內注射藥物是目前為止,治療效果最好的方式。大約有九成的病人視力可以維持穩定,甚至有三到四成的病人視力會進步。目前已有數種不同的新生血管抑制藥物,施打之後依藥物的療效及個人反應不同,約1-2個月需注射一次並追蹤效果。新生血管抑制藥物治療每次約需數千至數萬元不等,而健保局對於新生血管抑制藥物也有制定相關之給付標準,符合標準之患者可以接受三至七次之治療,將大大減少患者之經濟負擔。 總而言之,老年性黃斑部病變是老年人視力衰退的主要原因之一,自我預防及檢查是重要的,一旦有症狀,則建議至醫院檢查。若需要接受治療,治療後也需按醫囑定期回診持續追蹤,以期達到最佳的效果。 |
|
題目:「眼瞼下垂該怎麼辦?」 作者 : 臺北榮民總醫院眼科部 眼矯形科主治醫師 游偉光醫師 |
|---|
|
- 什麼是眼瞼下垂?- 眼瞼下垂是一個醫學名詞,用來表示眼睛張開的時候,上眼皮張開的高度較正常的時候來得低下,下垂的上眼皮會覆蓋較多的黑眼珠,使得上下眼瞼之間的距離縮短,眼睛變小。甚至,當眼瞼下垂嚴重的時候,下垂的眼皮會遮蔽眼睛瞳孔的視線,造成顯著的視覺功能障礙。
該怎麼樣知道自己是否有眼瞼下垂的徵狀呢? 當有眼瞼下垂的時候,張開眼睛感覺會比較費力,你可能會感覺到眼睛周圍常有酸疲感,甚至會需要用力抬起額頭以及眉毛來幫助眼睛能夠張開。另外,當眼瞼下垂的時候,您身邊的朋友或家人可能常常描述你看起來的樣子像是『眼睛睜不太開!』,『整天都很沒有精神!』,或者是『一直很累很疲倦的樣子!』。若有上述這些情況的時候,建議可以向眼科醫師咨詢是否有眼瞼下垂的情形。
什麼樣的人會表現出眼瞼下垂呢? 眼瞼下垂可以表現在剛出生的嬰兒身上(先天性),也可以表現在其他年齡層(後天性)。 先天性的眼瞼下垂通常都是由於提上眼瞼肌的先天發育不正常所造成的,而後天性的眼瞼下垂,其病理機轉則比較多種,有肌腱膜性,神經肌肉性,外傷性,以及物理性四大類。其中最常見的是種類是肌腱膜性,主要的因子為老化,隨著經年累月的眼睛開闔動作,提上眼瞼肌的肌腱膜延展鬆弛退化,使得提上眼瞼肌肌肉的力量無法適當的傳達到上眼瞼,產生肌腱膜性眼瞼下垂。俗稱的老年性眼瞼下垂,便是這種肌腱膜性的眼瞼下垂,但是並不是只有在老年人身上才會發生,在長期使用隱形眼鏡的年輕人,或者曾接受過眼睛手術的病人,也有機會合併發生此類肌腱膜性的眼瞼下垂。 其他造成後天性眼瞼下垂的原因,雖較相對不那麼常見,但卻俱有重要的鑒別診斷臨床意義。比如說神經肌肉性的眼瞼下垂,可能是第三對腦神經痲痹,重症肌無力症,或Horner氏症候群的臨床表現,又比如說物理性的眼瞼下垂,可能是眼瞼腫瘤牽引造成或者組織結疤粘黏造成的表徵,需要由眼科醫師來仔細鑒別診斷,安排最適當的治療。 眼瞼下垂該怎麼治療呢? 肌腱膜性眼瞼下垂(俗稱的老年性眼瞼下垂)以及先天性眼瞼下垂,大部分皆適合施以眼瞼矯正手術來治療。以肌腱膜性眼瞼下垂矯正手術為例,在局部麻醉之下,經由上眼瞼上緣的眼皮切口,仔細分離鬆弛退化的提上眼瞼肌肌腱膜後,適當的裁剪肌腱膜,並且依照雙眼對稱性的原則重新縫合固定在眼瞼板上之後,便可以達成相當良好的矯正效果。 一般來說,單眼的眼瞼瞼矯正手術,手術時間約一小時,於門診接受手術後便可以返家自行照顧傷口,不需要住院。手術後,眼瞼皮膚上的傷口會局部紅腫且有縫線固定,縫線於五到七天後返診拆線,而局部紅腫於六到八週後便逐漸消退。 至於其他種類眼瞼下垂的治療,端視眼瞼下垂的原因而定,比如重症肌無力症相關的眼瞼下垂應優先考慮內科治療,而非手術治療。 當我懷疑我自己有眼瞼下垂的時候該怎麼辦? 有一個簡單的方法可以自我檢查,找出年輕時候的大頭照,比如說高中的畢業照,拿來與最近自己的大頭照來做比較,如果上眼皮的高度比舊照片來得下垂許多或變成雙眼不對稱的話,則可能是眼瞼下垂的表現,建議可以咨詢專業的眼科醫師來為您進行評估檢查。 |
最後更新:
.png) 圖片一
圖片一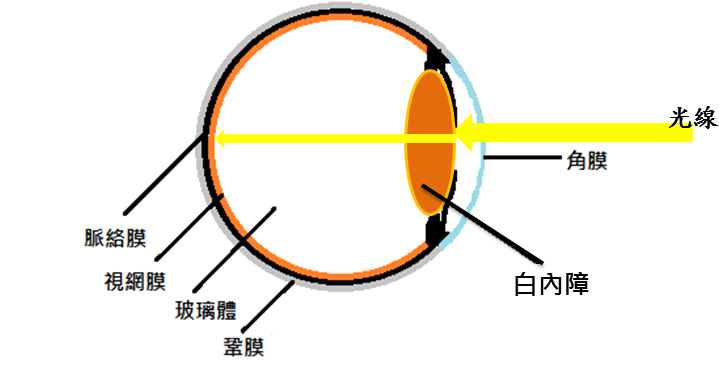
.png)